|
Просмотр сообщений
|
| Здесь вы можете посмотреть сообщения оставленные пользователем. |
 Показать темы - Maria1984 Показать темы - Maria1984
|
|
Страниц: [1] 2 3 ... 227
|
|
1
|
Дети - уход, воспитание, здоровье, развлечения / Воспитание и развитие / Детская жадность или как научить ребенка делиться?
|
: Апрель 27, 2024, 22:38:06
|
 Неужели мой ребенок растет жадным и вредным? Как же так? Проявление детской жадности у ребенка – это пробелы в вашем воспитании, поэтому обращаться за ответом на вопросы нужно только к себе. А вы уверены, что учили ребенка быть щедрым? Будет полезно знать, что жадность – вовсе не врожденное чувство, оно приобретается со временем и, если правильно не воспитать малыша, может остаться с ним навсегда. Первые проявления жадности обычно начинаются в возрасте двух лет. Дети, которые не достигли трехлетнего возраста, чаще всего еще не умеют делиться, поэтому конфликты, основанные на этой почве, неизбежны. Поэтому не стоит стесняться и смущаться на этот счет, ребенка нужно учить, помочь ему осознать, что такое собственность и, что ей можно делиться, получая от этого удовольствия. Как это выглядит с точки зрения малыша? В возрасте двух-трех лет ребенок, наконец, начинает понимать, что есть «свои» вещи, а есть «чужие». В этот период малыш начинает осознавать себя личностью, «свои» вещи и люди для него становятся его собственным продолжением, некой частичкой. Поэтому, когда у него забирают любимый паровозик, он начинает защищать «свою» территорию и имущество, ведь, по сути, взяли частичку тебя! Сознание ребенка в этот период очень тонкое и ранимое, необходимо ценить и уважать то, что с ним происходит, помогать ему справится с ситуацией деликатно и без лишних истерик. Ребенок может не делится, потому, что ему не нравится человек, а может просто ему так сильно нравится игрушка, что он не в состоянии с ней расстаться. Даже взять пример взрослого человека, ведь, наверняка, есть вещи, которые вы не хотели бы одалживать даже самой близкой подруге? Так и у ребенка, и это нормально. Стоит самые любимые игрушки вообще убрать в такой конфликтной ситуации, чтобы на данный момент она не досталась никому, но подробно объяснить малышу, что это не распространяется на все игрушки. Почему дети бывают такими? Все дело в психологии. В таком маленьком возрасте большинство детей еще не понимают, что он отдает игрушку не навсегда, а лишь делится ею на время. В его маленькой головке возникают вопросы, на которые он не может найти ответы, например, а почему я должен отдать чужому ребенку любимую игрушку? Если еще в такой ситуации подбегает мама, которая не хочет, чтобы ее ребенок выглядел «жадиной», и начинает отбирать у ребенка игрушку, передавая ее другому, при этом еще и ругаясь и крича на малыша, то к добру это точно не приведет. Первое, что возникает у ребенка в голове: мама любит того ребенка больше, чем меня, поэтому она так поступает. К тому же такое насильственное, в какой-то степени, поведение, приводит к тому, что самый влиятельный на данный момент для малыша человек, мама, подает ему пример, который гласит: отобрать, то, что хочется, можно силой. И, со временем, подражая маме, как это делают все дети, ваш малыш учиться отбирать силой понравившиеся ему вещи. Самое важное в такой ситуации – это личный пример, который показывает, что делится с другими людьми – это правильно и, даже, приятно. Не думайте, что ваши старания уйдут в пустоту, это не так, нормы поведения закладываются в ребенка постепенно. Кстати, еще одна распространенная ошибка родителей, они пытаются долгое время изолировать своего малыша от сверстников, считая, что в этом нет необходимости, а когда придет время, то ребенок будет полностью подготовлен к такому общению. Это не так, ребенка необходимо вовлекать в коллективные игры, должно пройти время, прежде чем он поймет, что от этого можно получать наслаждение. Лишь постоянно общаясь с другими детьми, малыш сможет научиться избегать конфликтных ситуаций, не без вашей помощи, конечно. Приглашайте детей к себе домой, ходите в гости к друзьям, приходите на детские площадки. А, если малыш вел себя хорошо, то дома можно его поощрить и похвалить, делая акцент на его щедрости и вежливости. Как научить его быть щедрым? Разговариваем и учимся понимать Самое главное, вы должны объяснить малышу установленные правила так, чтобы он их точно понял. Родители иногда пытаются решить проблему, устанавливая очередность, мол, полчаса играет Вася, а следующие полчаса играет Витя. Это, в какой-то степени правильно, но у детей лишь в три года начинает формироваться понятие времени, до этого для них совсем непонятно, что это значит. Чтобы попытаться это объяснить, можно использовать звуковой сигнал. Установите таймер, каждый полчаса он должен сыграть мелодию, это будет означать, что пора передать игрушку следующему ребенку. Малыш начнет понимать, в чем смысл, а время ожидание можно заполнить чем-то интересным. Если конфликт все-таки произошел, то рассказывайте малышу истории, в которых высмеивают жадин. Покажите мультики, в которых учат делиться, например, про старуху, которая осталась у разбитого корыта. Рассказывайте истории о «хороших детках», которые делятся своими вещами, а взамен получают другие игрушки, проявляйте фантазию, на детей хорошо действуют чужие примеры. Личный пример Очень важно, чтобы родители сами соблюдали установленные правила, пускай иногда даже и наигранные. Покажите ребенку, что мама делится с папой бутербродом, а папа должен искренне этому обрадоваться и отблагодарить. Если пришла подруга, взять в займы у вас, например, книгу, то вы должны показать ребенку, как сильно она обрадуется, что мама с ней поделилась своей вещью. Собственный пример – это самый лучший урок для вашего малыша. |
|
|
|
|
2
|
Беременность и роды / Грудное вскармливание / Как можно быстро отучить ребенка от груди?
|
: Апрель 27, 2024, 22:19:49
|
 В первую очередь необходимо уяснить, что сама мать морально и физически готова к тому, чтобы отлучить малыша от груди. Если рассматривать психологический фактор, то только мать может решить, когда ей необходимо прекратить такой контакт с малышом. Выработка грудного молока напрямую связана с материнским инстинктом, если же мать чувствует, что ей этот процесс стал не приятен, появились мысли — «когда же это закончится» и «сколько можно», то все это ребенок почувствует. Ведь раньше мамина грудь для него была местом тепла и уюта, ласки и заботы, а теперь он чувствует отвращение и злобу, это может привести к глубокой психологической травме ребенка. Вот, почему психологический фактор так важен. Бывает же и, наоборот, когда мать отказала ребенку в грудном кормлении, но чувствует постоянные угрызения совести, что ребенок мучается и расстраивается. Такое состояние матери чревато поздней постродовой депрессией. Исходя из этого, напрашивается вывод, что мама только сама сможет определить, когда настанет время прекращения кормления грудью, чтобы это произошло плавно, а малыш смог с легкостью перейти на другие формы контакта с взрослыми людьми. И все-таки, чтобы весь процесс прошел успешно нужно знать приблизительные сроки, в каком возрасте необходимо отучить малыша от груди. Четко определенных значений нет, но знания процесса лактации смогут упростить весь процесс, избегая периодов, когда отучение ребенка от груди может быть самым опасным и вести к осложнениям в здоровье матери и ребенка. Стадии лактации Первая стадия лактации – становления. Обычно она начинается за пару-тройку месяцев до рождения ребенка, а заканчивается примерно через 2-3 месяца после рождения. В это время осуществляется подготовка молочной железы женщины к выработке молока. К концу первого периода могут появляться набухания и боли в груди, которые вполне объяснимы и не опасны, но чаще всего мамы пугаются и бросают кормление грудью, переводя малыша на искусственные смеси. Зрелая лактация. В это время грудная железа уже полностью подстроена под нужды ребенка, вырабатывает ровно такое количества молока, которое нужно малышу, матери не приходится сцеживать молоко или, наоборот, обращаться к прикормкам. Стадия инволюции. Начинается приблизительно в 1.5-2.5 года жизни ребенка. Эту стадию очень легко отличить от остальных, ведь именно в это время грудное молоко начинает напоминать молозиво. Это происходит потому, что организм матери начинает вырабатывать большое количество антител и гормонов, которые готовят малыша к самостоятельному питанию. Естественно, стадия инволюции лактации – это именно тот период, когда можно быстро и безболезненно отучить ребенка. Многие исследования доказывают, что малыши, которые были отучены от груди именно в такой период, на протяжении нескольких месяцев не болеют и становятся довольно крепкими и, напротив, дети, отученные от груди в год или раньше, на протяжении всего следующего года могут часто болеть и хуже развиваться. Способы Как мы уже говорили, период инволюции наступает через 1.5-2.5 года после появления на свет ребенка. Но не стоит прекращать кормление малыша с первыми же симптомами наступления этой стадии, ведь именно в начале инволюции, молоко матери больше всего наполнено полезными веществами, которые готовят организм малыша к самостоятельной жизни. Лучше всего, если процесс отучения от груди вы продумаете вместе со своим врачом, который в зависимости от состояния матери и развития ребенка, сможет подобрать самый безопасный способ. Молодых мам, которые решили отучать своих детей от кормления грудью до наступления стадии инволюции, буду ждать неприятные сюрпризы – грудь может переполняться и быть подверженной к возникновению уплотнений, вплоть до мастита. Существует далеко не один способ, который позволяет отучить ребенка от грудного вскармливания. Однако никто не утверждает, что они будут безболезненными и психологически безопасными для вашей крохи. Зачастую бабушки и тётушки настоятельно рекомендуют такой способ: намазать сосок горчицей, мол, один раз попробует – больше не захочет пробовать такую горькую грудь. Да, метод может и эффективен, но представьте, какой травмой может обернуться для ребенка такое резкое изменение мамы. Ведь он привык к такому источнику питания и ласки, которое давало ему чувство защищенности и покоя. А теперь его нет. Такой эмоциональный стресс может стать сложным периодом в жизни ребенка. Другой способ – говорить малышу, что маме больно его кормить, для пущего эффекта можно смазать сосок зеленкой. Такой метод тоже иногда срабатывает, но не забывайте, что дети – ранимые существа, они очень сильно и искренне сопереживают страданиям матери. Поэтому если ваш ребенок психологически слаб, то лучше отказаться от такого метода. Еще есть другой метод – на период отучения от груди матери лучше уехать. Это может длиться неделю или дней 10. Такой способ остается спорным, ведь длительное расставание с ребенком, является психологической травмой, как для ребенка, так и для матери. Но, действительно, зачастую, при возвращении домой, ребенок радуется матери и уже не вспоминает о груди. Так существует ли способ, который действительно поможет в отлучении ребенка от груди? Существует, но для этого нужно время и терпение. Главное, не пробуйте резко обрывать грудное кормление, снижайте его постепенно, например, каждые несколько дней заменяя грудное молоко докормом. В том случае, если ребенок капризничает и отказывается от докорма, попробуйте сцедить грудное молоко в бутылочку или кружку и дать ребенку. Может, будет лучше, если ребенку бутылочку будет давать отец или кто-то из родственников. От ночного питания нужно отказываться в самый последний момент, когда днем ребенок уже вполне спокойно ест без материнского молока. Скорее всего будет и такая ночь, в которую вам будет сложно успокоить малыша, не подпуская его к груди, но если вы приняли такое решение, то нужно идти до конца. Будет лучше, если малыша будет успокаивать отец, а не мать, чтобы не вызывать у ребенка лишний соблазн. |
|
|
|
|
3
|
Дети - уход, воспитание, здоровье, развлечения / Воспитание и развитие / В воспитании ребенка главное – любовь
|
: Апрель 26, 2024, 13:13:25
|
 Родители во всем мире спорят, как правильно воспитывать детей и какие методы при этом использовать. Но действительно ли это важно? Действительно ли одни методы воспитания лучше, чем другие? Этими вопросами задалась группа исследователей из Гарвардского университета (США). Один из инициаторов эксперимента, профессор Ин Чен, говорит: «Я иностранец, проживающий в США на протяжении десяти лет. И время от времени я испытываю сильное удивление, когда вижу, насколько традиции воспитания в США отличаются от той культуры, в которой воспитывался я сам. Меня стал интересовать вопрос: есть ли в воспитании детей какой-то универсальный элемент, от которого зависит успешность всего процесса». В более раннем исследовании ученые из Гарвардского университета пришли к выводу, что люди, которые с теплотой вспоминают свое детство и считают, что родители воспитывали их с любовью и принятием, достигают большего процветания в жизни. Это открытие само по себе имело большое значение. Однако данные, которые использовались в этом исследовании, были ограничены. Опрошенные в ходе исследования взрослые воспитывались во времена, когда в культуре было принято строгое воспитание. Поэтому было непонятно: связана ли вышеуказанная закономерность только со строгим воспитанием или с чем-то еще? Смогут ли дети стать успешными в жизни, если их воспитывать более демократично? Новое исследование дало ответы на эти вопросы. Результаты исследования были опубликованы в журнале «Nature Human Behavior». В этом исследовании приняли участие люди, которые воспитывались в период, когда было популярно демократичное воспитание. Исследование проходило в два этапа: в 1996 опрашивались участники в возрасте 9-17 лет, а в 2004 – участники в возрасте 10-17 лет. Затем ученые сравнили результаты, полученные от двух групп. В целом исследование проводилось в период с 1997 по 2013 год. В предыдущих исследованиях рассматривалась связь стилей воспитания с конкретными проблемами, такими как употребление наркотиков. Исследователи из Гарвардского университета предположили, что для более объективных результатов следует рассматривать позитивное воспитание детей и его влияние на их благополучие в будущем. Для этой цели ученые определили три аспекта позитивного воспитания: удовлетворены ли дети взаимоотношениями с родителями, устанавливают ли родители семейные традиции и какой стиль воспитания они используют. Как и ожидалось, ученые обнаружили, что все три аспекта положительно влияют на успешность во взрослой жизни. Однако, когда ученые рассмотрели различные стили воспитания детей, они обнаружили нечто удивительное. При любом стиле воспитания любовь родителей и теплая атмосфера в семье дает положительные результаты и благоприятно влияет на процветание во взрослом возрасте. Самым важным открытием в исследовании было то, что люди, удовлетворенные своими взаимоотношениями с родителями (иными словами, если они чувствовали себя любимыми), они были более успешными во взрослой жизни. Это не было неожиданным результатом для ученых и соответствовало результатам, полученным ими ранее. В ходе эксперимента ученые использовали опросник, в котором респонденты оценивали высказывания типа: «Мама и папа проявляют ко мне достаточно любви и привязанности». Вопросы были направлены на то, чтобы выяснить, насколько дети удовлетворены отношением к ним родителей, общением с ними, эмоциональной связью с ними и способами разрешения конфликтов. В ходе анализа ответов была выделена группа респондентов (33%), наиболее удовлетворенная своими отношениями с родителями. Эти респонденты отличались большим эмоциональным благополучием, имели меньший риск депрессии, тревожных расстройств, избыточного веса, расстройств пищевого поведения и употребления наркотиков. Такая закономерность наблюдалась во всех возрастных группах исследуемых. Один из организаторов исследования профессор Тайлер Вандервил, сообщил: «Результаты исследования показывают, что любовь родителей играет главную роль в воспитании детей. Вопросы, представленные в опроснике, касаются любви родителей по отношению к своим детям. Эта любовь сильно влияет на будущее ребенка. Вероятно, стоит заново ввести понятие «любовь» в сферу психического здоровья». Стили воспитания имеют меньшее значение в воспитании детей, чем принято считать Когда исследователи изучали стили воспитания детей, они, прежде всего, стремились узнать, насколько требовательны родители и насколько они отзывчивы к своим детям. Если не рассматривать крайние случаи, когда родители подвергают детей насилию или пренебрегают ими, можно выделить три основных стиля воспитания: авторитарный, демократичный и либеральный. Считается, что лучшим стилем воспитания является демократичный. Как показало исследование, демократичные родители лучше проявляют любовь к своим детям и устанавливают границы. Такие родители ожидают лучшего поведения от своих детей и очень привязаны к ним. Они сильно вовлечены в воспитательный процесс и при этом поощряют в детях самостоятельность. Напротив, авторитарные родители требуют многого от своих детей и демонстрируют невысокий уровень привязанности. Ребенок авторитарных родителей как бы получает сообщение: «Делай, что я говорю. Твоя потребность в самостоятельности и твои чувства не важны». Противоположностью авторитарным являются либеральные родители, которые просто хотят, чтобы их дети были счастливы. Они мало требуют и ожидают от своих детей, но очень чутко реагируют на их потребности и чувства. В их воспитании отсутствует контроль, и они практически не используют наказания. Предыдущее исследование показало, что и авторитарный, и либеральный стиль воспитания имеют для детей негативные последствия. Поэтому ученые ожидали того же и во втором исследовании. На самом деле они обнаружили, что авторитарное воспитание родителей приводит к высокой способности выражения эмоций, меньшей склонности к депрессии и избыточному весу у детей. Однако дальше ученые были удивлены тем, что они обнаружили. В предыдущих исследованиях была установлена сильная связь между либеральным стилем воспитания и риском психических заболеваний и тревожных расстройств. Однако в данном исследовании такая связь оказалась значительно слабее, чем ожидалось. Ученые считают, что это связано с их способом анализа данных. Стили воспитания в последнем исследовании рассматривались как постоянные величины, а в предыдущих стили воспитания сравнивались друг с другом. Так, у детей авторитарных родителей наблюдалась склонность к депрессивным симптомам. Но если при этом родители были более терпимыми и проявляли любовь к детям, симптомы депрессии были мягче. Когда исследователи проанализировали данные о стилях воспитания в сочетании с данными об удовлетворенности детей отношениями с родителями, они пришли к выводу, что сильнее всего на благополучие детей влияют проявления любви, а стили воспитания влияют не так сильно. Достаточно ли любви? Профессор Вандервил так объясняет результаты исследования: «Полученные результаты не означают, что правила и дисциплина совершенно не важны в воспитании. Демократичный и авторитарный стили, в которых родители проявляют любовь к детям, показывает самые лучшие результаты. Так или иначе, любовь – главный элемент в любом воспитании. Результаты нашего исследования дают надежду всем родителям. Просто любите своего ребенка, старайтесь делать так, как лучше для него, делайте все возможное ему во благо – и это принесет ему большую пользу». Профессор Ин Чен подытожил: «Любовь к детям – это ответ на многие вопросы, связанные с воспитанием. Существует много способов проявить свою любовь: обнять ребенка, научить его какому-то важному жизненному навыку или придумать какую-то семейную традицию. В каждой семье существуют свои способы проявлять любовь, но все они помогают ребенку стать счастливым и благополучным». |
|
|
|
|
4
|
Дети - уход, воспитание, здоровье, развлечения / Воспитание и развитие / Особенности разных типов темперамента
|
: Апрель 26, 2024, 09:24:45
|
 Понаблюдайте за играющими детьми, и вы увидите такую картину: одни дети будут активными и энергичными, другие – спокойными и неспешными; одни будут говорить громко, другие – тихо; одни будут объединяться в группы, другие – держаться в стороне. Одни дети склонны командовать, другие – подчиняться, одни удовлетворены ситуацией, другие всегда стараются добиться своего. Дети с рождения имеют свой уникальный способ мышления, поведения и проявления чувств. Эти врожденные свойства формируют темперамент, который непосредственно влияет на эмоции ребенка, на то, как он ест, спит и реагирует на окружающий мир. Если вы лучше узнаете темперамент ребенка, воспитание станет более эффективным. Укрепится и ваша связь с ребенком, ведь вы сможете смотреть на мир его глазами. Чувствуя, что его понимают и принимают, ребенок обычно стремится выразить свою признательность. Еще со времен Гиппократа люди понимали, что при всем разнообразии люди отличаются друг от друга всего по нескольким параметрам поведения: Параметр А. Интровертность/экстравертность. Этот параметр определяет, откуда человек черпает энергию. Для отдыха интроверту требуется побыть в одиночестве, а экстраверту – в компании других людей. Параметр Б. Цель/отношение. Этот параметр определяет, на чем человек концентрирует свою энергию – на цели или на отношении. Что такое темперамент Каждый ребенок уникален, и темперамент в этом смысле можно сравнить с семенем, из которого вырастает дерево. Семена почти не отличаются друг от друга, но генетические особенности, скрытые в них, имеют большие различия. Даже когда семена становятся саженцами, внешне они похожи между собой. Но яблоня никогда не сможет стать грушей, несмотря на погодные условия или внешнее влияние. Так же и дети при кажущейся схожести отличаются уникальной внутренней организацией, которая определяет их рост и развитие. Типы темперамента существенно отличаются друг от друга, но каждый по-своему ценен. Ребенок может проявлять отдельные черты разных типов, но обычно в его поведении преобладают черты одного-двух типов. Холерик и сангвиник часто торопятся и торопят других; быстро едят, пьют и двигаются; сами решают, когда идти спать; указывают другим детям, что им делать; могут играть в одиночестве; игнорируют запреты в тех случаях, когда это возможно; пробуют ходить в раннем возрасте; нуждаются в том, чтобы постоянно чем-то заниматься, не любят скуки; устанавливают свои собственные правила; любят соревновательные игры. Поведение в отдельных случаях: теряют терпение, когда кто-то медлит; отстаивают свое мнение; могут быть требовательными или грубыми; требуют, чтобы им дали контроль над ситуацией и людьми; настаивают на том, чтобы им досталась самая лучшая игрушка; любят находиться вне дома; не обращают внимания на беспорядок или неопрятный внешний вид; любят находить нестандартное применение обычным вещам; проявляют воображение в играх; могут быть смешными и озорными; часто меняют занятия; любят выполнять новые сложные задания; всегда испытывают необходимость в том, чтобы двигаться и исследовать что-либо; меняют правила в играх; в детском саду любят творческие и веселые занятия; часто попадают в затруднительные ситуации; делают то, что хотят, независимо от правил; трактуют факты так, как им выгодно; склонны рисковать; творят беспорядок просто для веселья. Меланхолик и флегматик беспокоятся о своей внешности; избегают беспорядка и неопрятности; легко занимаются повседневными делами; задают много вопросов и ожидают правильных ответов; предпочитают развивающие игры физическим; могут концентрироваться на одной игрушке или занятии на протяжении длительного времени; любят разбирать вещи и опять их собирать; придерживаются установленного распорядка; стараются придерживаться правил, ведут себя в рамках дозволенного; в детском саду любят учиться новому. Поведение в отдельных случаях: настаивают на том, чтобы все вещи находились на своем месте; привязаны к вещам, которые им принадлежат; сильно расстраиваются, когда ломаются их игрушки; беспокоятся о том, что может случиться в будущем; не любят, когда вторгаются в их личное пространство; объединяются, чтобы помочь другим; медленно едят, пьют и двигаются; беспрекословно ложатся спать по распорядку; легко делятся игрушками с другими детьми; хорошо ладят с другими детьми; легко заводят друзей; не сразу начинают ходить; проявляют любовь с помощью объятий и поцелуев; в играх подчиняются правилам; любят ходить в детский сад; плачут, когда им больно или когда они устали; позволяют другим детям командовать собой; упрашивают родителей, желая получить что-либо; могут быть чрезвычайно застенчивыми; испытывают привязанность к людям, с которыми они чувствуют себя в безопасности. Взаимодействие двух данных параметров формируют четыре типа темперамента. Впервые их выделил Гиппократ: Холерик (экстраверт – цель) - любит командовать, энергичный, импульсивный, нетерпеливый, волевой. Меланхолик (интроверт – цель) - любит, чтобы все выполнялось должным образом, нуждается в распорядке, любит быть в одиночестве, пассивный. Флегматик (интроверт – отношение) - любит сотрудничать, спокойный, неторопливый. Дети-флегматики легко поддаются воспитанию. Сангвиник (экстраверт – отношение) - социально активный, энергичный, любит быть в компании, обладает развитым воображением, веселый, непослушный. Характеристика типов темперамента детей В исследовании американских ученых выделены девять характеристик, по которым дети различаются с рождения: уровень активности; ритмичность активности; приближение/уход; адаптивность; порог реагирования; интенсивность реакции; настроение; отвлекаемость; длительность/устойчивость внимания. Данные характеристики у ребенка формируются уже в возрасте 2-3 месяцев. Сочетаясь между собой, они формируют три типа: Дети, которых легко воспитывать (40 % всех детей). Они придерживаются распорядка, энергичны и хорошо адаптируются к новым условиям. Трудные дети (10 % всех детей). Они с трудом привыкают к распорядку и новым условиям, реагируют на них негативно. Родителям трудно с ними справляться. Обычно они обладают сильной волей. Неконфликтные дети (15 % всех детей). Они неактивны, демонстрируют умеренную реакцию. Часто подвержены плохому настроению. Медленно привыкают к новым условиям. Родители и окружающие характеризуют таких детей как застенчивых. 35 % детей демонстрируют характеристики сразу нескольких типов темперамента. Родители могут легко распознать, к какому из перечисленных типов принадлежит их ребенок. Таким образом, им становится легче понять, как он думает, чувствует и действует. Это способствует более эффективному воспитанию. Некоторые дети очень активны. Еще до рождения они проявляют беспокойство, в первые месяцы жизни они не дают себя пеленать, а научившись ходить, не могут устоять на месте. Другие дети менее активны – они часто бывают в полусонном состоянии и проявляют усидчивость. У некоторых малышей наблюдаются подъемы и спады активности. Они едят, спят и выполняют все ежедневные дела по распорядку практически с рождения. Другие менее предсказуемы. Определите, когда повышается и снижается активность вашего ребенка. Некоторые с интересом и восхищением воспринимают всё новое – от блюд до людей в близком окружении. Другие долго привыкают к новым условиям. Некоторые дети могут долгое время играть со сверстниками. Другие очень быстро переключаются с одного занятия на другое. Некоторые малыши интенсивно проявляют эмоции. Например, плачут или смеются. Другие намного спокойнее, они проявляют эмоции с помощью улыбки или капризного поведения. Одни младенцы слабо выражают свои эмоции после пробуждения, другие – громко плачут. Учась ходить, одни дети падают, но поднимаются и продолжают попытки, другие – кричат от негодования. Одни дети чрезвычайно чувствительны к звукам, свету и прикосновениям, другие не так восприимчивы к ним. Некоторые дети всегда кажутся счастливыми. Они часто улыбаются и смеются. Другие кажутся несчастными: они всегда не согласны с тем, что им говорят. Все дети капризничают, чувствуя голод, но некоторых при этом легко отвлечь, а другие продолжают капризничать. Некоторых детей легко отвлечь и увести из опасного места, другие настаивают на своем и хотят остаться. |
|
|
|
|
5
|
Дети - уход, воспитание, здоровье, развлечения / Детские болезни / Как сбить высокую температуру у ребенка: помощь с лекарствами и без
|
: Апрель 25, 2024, 13:02:15
|
 Для начала сразу скажем: в случае со здоровьем (особенно детским) не стоит проявлять самодеятельность — лучше обратиться к врачу. В организме любого человека вообще, и в организме всякого ребенка в частности, постоянно и непрерывно протекают два физиологических процесса — теплопродукция и теплоотдача. Иногда, в случае, например, некоего инфекционного заболевания, теплопродукция усиливается — и тогда мы имеем не обычные наши показатели 36,6° С, а более высокие и порой значительно. Чтобы понизить температуру тела до физиологической нормы, можно воздействовать на оба эти процесса — как понизить теплопродукцию, так и повысить теплоотдачу. Действия, которые помогают понизить теплопродукцию: Постельный режим. (Понятно, что когда ребенок прыгает и скачет, его тело производит гораздо больше тепла, чем когда он спокойно лежит); Уменьшение рациона питания. (Когда ребенок активно переваривает плотный ужин, его теплопродукция резко повышается, и наоборот — при минимальной нагрузке на систему пищеварения температура тела тоже естественным образом понижается); Прохладное питье (или пища) вместо горячих. (Горячая пища или горячее питье добавляют телу тепла, прохладные — наоборот, помогают сбросить лишнее тепло); Действия, которые помогают усилить теплоотдачу: Прохладный и влажный воздух в помещении. (Дело в том, что вдохнуть человек может любой воздух, но выдыхаем мы всегда воздух именно той температуры, которая соответствует температуре нашего тела. А чтобы нагреть воздух внутри организма, нам приходится отдать ему свое тепло. Соответственно, если ребенок дышит относительно прохладным и влажным воздухом, то он физиологически тратит на его обогрев часть своего тепла, так образом сбрасывая собственную температуру). Оптимальный воздух в помещении, где температурит ребенок, должен быть +18 ° С и иметь примерно 60-70%-ю влажность. При этом совершенно нет нужды откровенно морозить малыша! Оденьте его потеплее, накройте уютным пушистым пледом — ребенку должно быть комфортно, но воздух при этом должен оставаться прохладным. Активное потоотделение. (Собственно, именно благодаря выделению пота человеческий организм по большей мере и сбрасывает тепло. Усилить потоотделение у ребенка помогает режим обильного питья). Потейте правильно: сначала — вода, потом — малина! Касательно режима обильного питья ребенка с высокой температурой стоит привлечь особое внимание к тому, что именно вы даете малышу в качестве жидкости. Стандартная ошибка многих родителей заключается в том, что они не очень понимают, какие именно напитки стоит давать ребенку для того, чтобы он активно потел, помогая самому себе сбрасывать жар. Например: один из самых популярных родительских рецептов детского питья при температуре — чай с малиной. Однако, правильно ли вы даете подобное питье ребенку? Разберем напиток «по косточкам»: с одной стороны — чай, который относится к мочегонным продуктам. С другой стороны — малина, которая по праву считается «чемпионом» по потогонным свойствам. Что после такого чаепития происходит с ребенком? Под действием чая и малины он писает и активно выталкивает через поры кожи остатки жидкости из своего организма. И в итоге чудо-напиток буквально на глазах обезвоживает вашего малыша! При таком сценарии ребенку с высокой температурой от выпитого чая с малиной может стать еще хуже, чем было до него. Чтобы ребенку было чем потеть, необходимо сперва обеспечить его организм достаточным количеством жидкости. Для этого идеально подходят вода, компот из сухофруктов с сахаром, травяные (не мочегонные!) чаи и т.п. И только затем, уже после того, как в организм ребенка поступит много жидкости, можно давать те напитки, которые традиционно считаются потогонными. Например, уже упомянутый «волшебный» чай с малиной. Почему нельзя обливать горячего ребенка холодной водой Люди, которые неплохо помнят курс физики со школьных времен, читая абзац про то, как полезно «горячему» ребенку дышать прохладным воздухом, наверняка подумали: а почему бы не окунуть ребенка с высокой температурой в емкость с холодной водой? (Кстати, многие жители сельских регионов именно так нередко и поступают!). Ведь, как гласят законы физики, тело с наибольшей температурой «охотно» и быстро отдаст тепло телу (или в данном случае веществу) с наименьшей температурой. Хорош был бы этот маневр, если б не одно существенное «но»! Дело в том, что если детская кожа контактирует с чем-то холодным (с предметом, или в нашем случае — с водой), то неминуемо происходит спазм сосудов кожи. Это значит, что, окунув ребенка в холодную воду, или приложив к его спине замороженный окорок, вы, безусловно, понизите температуру его кожи — как раз за счет того, что возникнет спазм сосудов кожи (они «замкнуться» и не будут отдавать тепло). Но вот что страшно: этот маневр снизит температуру только и исключительно на поверхности кожи ребенка, тогда как внутри его организма температура, наоборот, повысится. Ведь некоторое время тепло не сможет выходить через кожу. В итоге вокруг внутренних органов малыша возникнет настоящее пекло! Окунать ребенка с высокой температурой в воду можно — это один из способов эффективно понизить жар (как и дышать прохладным воздухом). Но вода должна быть не холодной! А примерно 33-35° С. В этом случае вы позволите горячему ребенку отдать часть тепла более прохладной воде, но не спровоцируете спазм сосудов кожи. |
|
|
|
|
6
|
Дети - уход, воспитание, здоровье, развлечения / Детские болезни / Мифы о детских зубах, с которыми родителям пора распрощаться
|
: Апрель 25, 2024, 12:52:25
|
 Многим родителям тяжело дается период прорезывания первых зубов у ребенка, но, когда бессонные ночи остаются позади, история только начинается. Семье предстоит научить малыша правильному уходу за новенькими зубками и, возможно, сделать кое-какие открытия. Есть хорошие новости: большинства проблем можно избежать, освоив правильную технику использования щетки и пасты, однако стоит разобраться с нюансами. Миф: Здоровье зубов — вопрос наследственный. Если у родителей есть проблемы, то и у ребенка они возникнут Реальность: если у родителей плохие зубы, еще не факт, что это пропишет ребенка в кресле стоматолога. Очень часто зубы страдают из-за того, что их не чистят или чистят неправильно. Поэтому важны не только гены, но и определенный образ жизни, принятый в семье. Молочные зубы у детей формируются еще в начале внутриутробного периода, в первом триместре беременности. Токсикоз мамы или прием ею лекарственных препаратов вскоре после зачатия с большой долей вероятности скажутся на состоянии зубов ребенка и способности его эмали противостоять повреждениям. Когда родители малыша с первого прорезавшегося зуба заботятся о его гигиене рта, это, конечно, не гарантирует полное отсутствие стоматологических заболеваний, но существенно улучшает положение и вдобавок формирует полезные привычки. Есть дети, у которых с рождения отличная крепкая эмаль. И тут возникает другая опасность: уходу не уделяют достаточно внимания, и до поры до времени компенсаторные силы эмали не дают кариесу развиваться. Но неминуемо настает момент, когда эти защитные ресурсы заканчиваются, и тогда возникает эффект снежного кома. Миф: При смене зубов нужно расшатывать молочные, а особо плотно сидящие — вызывать веревочкой. К врачу идти нет смысла, только лишний стресс Реальность: вырвать веревочкой и расшатать можно только центральные зубы, четыре верхних и четыре нижних. У них один корень, который, как правило, рассасывается так, что остается только коронковая часть. Снизу эти зубы подпирают зачатки постоянных зубов. Поэтому центральные молочные зубы действительно можно запросто удалить в домашних условиях: они к этому, можно сказать, изначально готовы. Но пятерки и четверки, коренные молочные зубы так просто не вытащить — у них два корня. Они тоже рассасываются, но неравномерно. Нередко такой зуб можно удалить только щипцами, а попытки извлечь его дома самостоятельно грозят травмами и даже заражением. Если что-то идет не так — не стоит продолжать «игру в зубного доктора», лучше отправиться к настоящему, он сделает все быстро и чисто. Миф: Лечить молочные зубы незачем, особенно если ничего не болит. Все равно они выпадут, и вырастут новые, здоровые, целые Реальность: молочные зубы находятся в полости рта до определенного возраста не просто так. Если зуб не лечить, а довести ситуацию до того, что он начнет разрушаться и встанет необходимость удаления раньше физиологического срока смены молочных на коренные, это может привести к ортодонтическим проблемам постоянных зубов, исправлять которые сложно, долго и, прямо скажем, дорого. Зачатки постоянных зубов формируются между корнями молочных. Для того чтобы постоянный зуб «знал», куда ему расти, корни молочного зуба его как бы окружают и направляют, чтобы он не вылез в неправильную сторону. Кроме того, когда ребенок ест, происходит давление на зачаток постоянного зуба, и тот постепенно продвигается вперед. Если молочный зуб удалили рано, например, из-за запущенного кариеса, то зачаток замрет и не поймет, куда ему расти. Он, конечно, все равно выйдет, но позже, да к тому же еще и с риском прорезаться не в ту сторону. Миф: Сторонники свободного грудного вскармливания портят своим детям зубы — ночные кормления, как и длительное ГВ, обязательно вызывают кариес Реальность: на эмаль зубов действует налет, который остается от молочных продуктов после кормления. При этом неважно, материнское это молоко, смесь или кисломолочный продукт. У специалистов до сих пор нет единого мнения о взаимосвязи раннего детского кариеса и свободного грудного вскармливания, но многие последние исследования показывают, что именно грудное молоко содержит родственные эмали вещества, которые способствуют ее минерализации. Конечно, это не отменяет гигиены. О чистоте детских зубов нужно начинать заботиться сразу, как они прорезались, вне зависимости от выбора способа вскармливания ребенка. Но совет чистить зубы ребенку на неограниченном ГВ после каждого прикладывания к груди отдает абсурдом и скорее приведет к неврозу мамы, чем к стоматологическому здоровью малыша. В целом достаточно почистить зубы утром после завтрака, перед обеденным сном и на ночь, и в подавляющем большинстве случаев нет никакой необходимости из-за профилактики стоматологических заболеваний отменять ночные кормления или грудное вскармливание в целом — не факт, что это вообще как-то повлияет на зубы, а другие проблемы может создать. Миф: Материнское молоко приносит зубам только пользу, а вот бутылочки и «бутылочный кариес» — чистое зло, это уже из названия понятно Реальность: тут налицо подмена понятий. Для «бутылочного кариеса» бутылочка как таковая не нужна, это тип повреждения эмали, не связанный с «орудием». Он может образоваться, если ребенок по ночам питается грудным молоком, молочными продуктами, соками, смесями, подслащенной водой и т. д. При неудачном стечении обстоятельств и предрасположенности одинаковый вред нанесет и грудное молоко, и прикорм из бутылочки. Страдают от ночных перекусов, как правило, центральные зубы. Именно по этому признаку и выделяют «бутылочный кариес» — а не потому, что его вызывает детская посуда как таковая. |
|
|
|
|
7
|
Дети - уход, воспитание, здоровье, развлечения / Уход за малышом / Как правильно стричь ногти маленькому ребенку?
|
: Апрель 24, 2024, 23:33:01
|
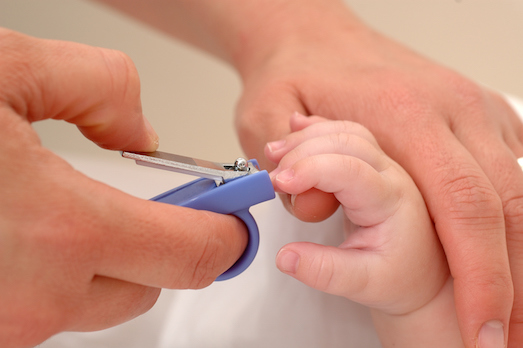 Подстригание маленьких тоненьких детских ноготков – не самое любимое занятие, как для самих родителей, так и для детей. У мамы быстро возникает страх, что такие маленькие пальчики очень просто поранить острыми ножницами, а чадо может впадать в настоящую истерику при виде странных металлических предметов, которые еще и должны что-то «откусить» на его ручках. В итоге, дитя в слезах, все конечности брыкаются в разные стороны, а бедная перепуганная мама в полной растерянности. К сожалению, пустить на самотек это важное дело никак нельзя: ногтевые пластинки начинают отрастать еще даже до рождения малыша, поэтому многие мамочки уже в роддоме удивляются их длине. Ноготки у маленьких детей растут очень быстро, а, между тем, являются источником инфекций. Кроме того, совсем маленькие детки, в виду их несбалансированных движений, могут поцарапать или даже травмировать себя, вот почему так важно, как можно раньше узнать, как подстричь ногти ребенку правильно. Чем раньше вы начнете это делать, тем скорее малыш перестанет пугаться этой странной процедуры, а, значит, стрижка будет проходить намного проще. Маникюрный набор для малыша Да, а вы как думали? У ребенка, даже самого маленького, должен быть индивидуальный маникюрный набор, для этого продаются специальные детские разновидности. В него обычно входят ножнички – обязательно с круглыми концами или пластиковыми наконечниками, чтобы не поранить нежную кожу младенца. Они могут использоваться, как для основной стрижки, так и для обрезания остатков ногтей после стрижки кусачками. Кусачки – это второй необходимый предмет, с их помощью обрезают основную часть отросшей ногтевой пластины. Некоторые источники рекомендуют использовать пилочки, чтобы запилить оставшиеся острые края, однако, их шершавая поверхность может легко поранить нежную кожу ребенка. Как быть с новорожденным младенцем? Сразу после рождения ноготки у грудничка – тонкие и хрупкие, поэтому в первые несколько недель обрезать их – нет надобности, чаще всего они ломаются сами или же можно им немного помочь своими руками. Есть даже такой народный метод: откусывать ногти новорожденному. Звучит немного дико, да? Но, на самом деле, метод очень даже обоснован: губы и язык очень чувствительны, а потому переход к ногтевому ложу легко ощутить и не повредить его. Если такой способ все-таки для вас неприемлем, то можно воспользоваться опытом заграничных родителей: в первые несколько недель после рождения на маленькие ручки надевают специальные варежки или носочки – это не позволит ребенку поцарапать себе лицо. Как стричь? Примерно ко второму месяцу жизни ногти становятся уже намного тверже – здесь их уже точно нужно стричь обычным образом? Но как? Они такие маленькие, еще и постоянно в движении? Если ребенок сильно беспокойный, то можете попробовать проводить данную процедуру, пока тот спит – в фазе глубоко сна тело полностью расслабляется, пальчики раскрываются и можно тихонько подстричь ноготки. Сразу решите, чем будете обрезать – если кусачками, то по прямой линии, слегка прижав и отодвинув подушечку пальца. Остатки можно убрать ножничками. Если ножницами – то старайтесь придерживаться естественного изгиба ногтевого ложа, возможно, одну пластинку проще обрезать в несколько приемов – сначала середину, а затем по бокам. Легче всего проводить процедуру после купания, тогда ноготки распаренные и более мягкие. Если в процессе обрезки слегка поранили пальчик, не пугайтесь, просто обработайте ее антисептическим средством, можно наложить ранозаживляющую мазь. Как быть с детьми среднего возраста? К сожалению, не только с младенцами могут возникать проблемы. Не редкость, когда дети 2-5 лет наотрез отказываются состригать ногти, как совсем маленькие, впадают в истерики и со всех ног убегают от ножниц. Как быть? Попробуйте схитрить: почаще состригайте свои ногти в присутствии ребенка, ведь они так любят все повторять за взрослыми. Параллельно объясняйте, для чего это необходимо. Можно предложить поиграть в маникюрный салон или же попробуйте уговорить, показав пример другого ребенка. |
|
|
|
|
8
|
Дети - уход, воспитание, здоровье, развлечения / Уход за малышом / Что делать, если малыш не хочет спать в своей кровати?
|
: Апрель 24, 2024, 23:32:19
|
 Начнем с того, что сон для каждого человека, будь он взрослый или еще совсем дитя, это важный и незаменимый пункт рациона, который влияет на физическое и психологическое состояние личности. Только полноценный и здоровый сон способен действительно улучшать общее состояние человека, укреплять здоровье, способствовать отдыху и настраивать организм на дальнейшее бодрствование. Вопросам детского сна посвящено множество статей, книжных глав и популярных пособий, в которых, чаще всего, как по шаблону указано: «покушали, поигрались и улеглись в свою кроватку для сна». На практике же не все так просто: даже тот ребенок, который от рождения спокойно спал в своей кроватке, в один «прекрасный» момент может наотрез отказаться возвращаться в нее вновь. Почему ребенок не хочет спать в своей кровати? На самом деле причин может существовать множество – начиная от привычки ощущать рядышком мамин теплый бочок, заканчивая страхами, кризисами возраста, болезнями и так далее. Зачастую, когда дети находятся на грудном вскармливании, совместный сон становится практически необходимостью: это удобно и ребенок спит в таком случае намного крепче, а, значит, все члены семьи высыпаются. Но все-таки это не может продолжаться до бесконечности и наступает время, когда малышу все-таки придется перебраться в собственную кроватку и даже, возможно, собственную спальню. Конечно, все зависит от возраста, но, психологи утверждают, что лучше всего начинать такую процедуру именно в его кризисные переходы. Например, в год или полтора, два или уже три года. Дело в том, что в период кризиса ребенок начинает на многие вещи смотреть иначе, ему хочется показать, что он уже взрослый, многое умеет и способен в некоторых вопросах справляться без маминой помощи. Это можно использовать, к примеру, сказать, что «только маленькие детки спят с мамой, а вот взрослые и самостоятельные уже давно спят в своей собственной.». для пущего убеждения можно привести пример старшего брата, друга и так далее. Конечно, ребенку должно быть удобно в собственной кроватке: она должна подходить для него по размеру, с мягким и свежим постельным бельем, возможно, любимыми игрушками, но не всеми сразу, конечно. Вполне возможно, что после таких аргументов ваше чадо действительно захочет спать, «как все взрослые». Начинаем с малого Существует довольно популярное мнение, что уже с 6-7 месяцев ребенок должен добровольно и спокойно уметь спать в собственной кровати. Конечно, самый предпочтительный вариант, если этот момент вы сумели преодолеть практически сразу после рождения чада, но, к сожалению, это не всегда так просто, как хотелось бы. К тому же, все дети индивидуальны, а потому усреднять их потребности под какую-то общую распространенную норму – нельзя, в первую очередь нужно ориентироваться на собственный опыт и наблюдения, а не на то, как это происходит «у всех». После того как вы обустроили спальное место для ребенка, нужно переходить к реальным действиям, но с чего начать? Неплохо в таких ситуациях работают комбинированные схемы: например, мама позволяет малышу заснуть вместе с ней, а затем перекладывает в свою кроватку, где тот уже спит до самого утра. Другой вариант противоположный и больше подходит для детей постарше, с которыми уже можно договориться. Выглядит он так: с вечера ребенок должен засыпать на своем месте, для этого вы можете почитать ему, просто посидеть и немного побеседовать. Вы с ним сразу оговариваете, что ночью или под утро, если тот проснется и не сможет больше уснуть без мамы, он может перебраться в кровать к родителям. Что делать, если комбинированные методы совсем не помогают? Учимся спать и делаем выводы Зачастую родители жалуются, что даже после убаюкивания или засыпания в общей кровати, стоит только переложить малыша на свое место, как тот просыпается и начинает горько плакать. Материнское сердце, да и уши, просто не выдерживают, мама сдается и забирает чадо назад. С одной стороны – это неправильно, ведь завтра вам придется все начинать сначала, а ребенок очень быстро начнет понимать, что именно криком он может добиться многого. А с другой – такой поступок можно оправдать, ведь с точки зрения психологии нередко природа сама подсказывает, как для ребенка лучше в данный момент времени. И, вполне возможно, сейчас для психического здоровья вашей крохи куда важнее его крепкий и спокойный сон, пускай, и в родительской кровати. Нередко родители практикуют и такой метод привыкания: детская кроватка ставиться максимально близко к родительскому ложу, так получается, что чадо фактически не расстается с мамой, но, тем не менее, спит на своей территории. Чтобы ему было спокойнее, мама или папа могут давать ему руку, пока тот не заснет или же поглаживать его по спинке – тактильный контакт бывает очень важным для крохи. Со временем он привыкнет к такому порядку вещей и уже без проблем будет укладываться только в своей кровати. Если вы все еще не знаете, как уложить собственное чадо спать, то попробуйте сделать из этого целый ритуал. Дети по своей натуре – дикие консерваторы, они любят, чтобы все происходило так, как обычно – это их успокаивает и внушает чувство надежности. Как организовать ритуал перед сном? Все просто: Во-первых, всегда укладывайтесь в одно и тоже время, лучшие часы для этого: зимой от 20.30 до 21.00, летом – на полчаса позже. Прежде чем отправиться в кровать, нужно совершить определенный порядок действий, который будет повторяться изо дня в день, из года в год. Например, за час – поужинать, попить молока, искупаться в душе или принять ванночку с пенкой, переодеться в любимую пижамку и отправиться в кроватку. Действия могут быть любые, но строго повторяющиеся, без изменений. Можно, например, разрешить 15 минут перед сном смотреть мультики или же читать совместно книжку, играть в спокойные игры или, например, рисовать совместную картинку. Со временем, малыш привыкнет к такому ритуалу и станет намного спокойнее воспринимать необходимость идти к себе в кровать. Если ребенок все равно не может заснуть, жалуясь, например, на страхи, не стоит это игнорировать. Возможно, стоит посидеть с ним у кровати, пока он не заснет, поговорить об отвлеченных вещах – спокойным и умиротворяющим тоном, почитать книжку или включить аудиокнигу. |
|
|
|
|
9
|
Дети - уход, воспитание, здоровье, развлечения / Детские болезни / Пневмония у детей
|
: Апрель 23, 2024, 16:31:10
|
 Традиционно к пневмонии у детей принято относиться с огромной опаской — многие родители воспринимают это заболевание как одно из наиболее опасных и коварных. Меж тем, статистика такова, что лишь 10 % всех случаев воспаления легких у ребятишек действительно серьезны и опасны настолько, что требуют госпитализации и лечения в стационарных условиях. Пневмония у детей: история болезни Воспаление легких (или иначе пневмония) — это инфекционное заболевание, которое может быть вызвано активностью как вирусов, так и бактерий, и даже грибков. Поэтому пневмония может иметь разную природу — вирусную, бактериальную, грибковую и даже смешанную. Этот нюанс крайне важен для «прицельного» лечения. Ведь, как известно, для борьбы с вирусами, бактериями и грибками существуют принципиально разные лекарственные средства. Итак, пневмония у детей может быть: Вирусного происхождения. Самая легкая и простая форма, как правило не требующая никакого особого лечения и проходящая сама по себе). Бактериального происхождения. Может возникать как самостоятельно, так и на фоне другого заболевания. Чаще всего бактериальная форма пневмонии требует антибактериальной терапии (лечение антибиотиками). Грибкового происхождения. Редкая, но зато наиболее опасная форма воспаления легких, вызванная активностью грибков. У детей грибковая пневмония чаще всего возникает вследствие неадекватного лечения с применением антибиотиков. Вирусная пневмония составляет примерно 60% от общего числа случаев воспаления легких у детей. Еще 35-38% приходится на бактериальную форму. Остальной не великий процент занимают грибковые и смешанные формы пневмонии у детей. Кроме того, пневмония у ребенка может быть односторонней (когда воспалительный процесс наблюдается только в одном легком) и двухсторонней (когда атакованы оба легкие). Несмотря на то, что воспаление легких — это инфекционное заболевание, крайне редко оно бывает заразным и способно «перемещаться» от одного человека к другому. Поэтому заражение в случае с пневмонией у детей — это наименее распространенная причина болезни. В большинстве случаев воспаление легких у ребенка возникает как осложнение другой, чаще всего респираторной, болезни — ангины, ОРВИ, бронхита, бронхиальной астмы, а также, например, ларингита, фарингита, гайморита и прочих других. Чаще всего воспаление легких возникает ровно в тот момент, когда в бронхах и самих легких скапливается и загустевает слизь, препятствуя должной вентиляции. Типичная картина возникновения пневмонии у детей обычно складывается следующим образом: малыш заболевает ОРВИ, вследствие чего в бронхах начинает производиться и скапливаться чрезмерное количество слизи. Маленьким детям в силу еще неразвитости дыхательной мустулатуры трудно избавляться от скопившейся в бронхах мокроты посредством кашля — в итоге нарушается вентиляция некоторых участков легких. Неминуемо на этих участках оседают бактерии и вирусы, в отсуствии вентиляции они начинают «приживаться», активно размножаясь. Таким образом и начинается воспаление легких. Если оно сохранит вирусных характер — то пройдет самостоятельно уже через 5-6 дней. Если же воспаление приобретет бактериальный характер, то врач наверняка назначит антибактериальную терапию. Симптомы и признаки пневмонии у детей Существуют специфические симптомы воспаления легких, помогающие родителям заподозрить развитие пневмонии у ребенка. Подтвердить или опровергнуть эти сомнения должен врач, как и назначить лечение. Но «ударить в тревожный колокол» мама может уже в том случае, если заметила, что ее ребенок: Постоянно и сильно кашляет; Демонстрирует высокую температуру, которая трудно сбивается и быстро поднимается снова; Не выздоравливает от «простуды» уже более 7 дней, или же после улучшения состояния снова сильно и резко «поплохел»; Не может глубоко вдохнуть — любая попытка набрать полные легкие воздуха заканчивается приступом кашля. Очень бледный (этот признак намекает на развитие бактериальной пневмонии у ребенка и объясняется тем, что активность любых бактерий в организме приводит к спазму сосудов — вследствие отравления токсинами, которые эти бактерии вырабатывают). Если при всех прочих симптомах, намекающих на развитие пневмонии у ребенка, малыш имеет розовую кожу — то его воспаление легких скорее всего носит вирусный характер, а значит — это воспаление не опасно и пройдет самостоятельно спустя 5-6 дней, как только организм «наполнится» родными интерферонами, останавливающими действие вирусов. А если ребенок бледный, почти «синюшный» — это частый признак именно бактериальной пневмонии. И явный повод немедленно показать ребенка врачу! Демонстрирует одышку даже при невысокой температуре. Диагностика пневмонии у детей Однако даже наличие всех этих признаков вместе взятых еще не гарантирует присуствия воспалительного процесса в легких у вашего ребенка. Именно поэтому мы говорим лишь о том, что эти симптомы могут вызвать у вас не более чем подозрение на развитие пневмонии у ребенка. Логическим продолжением этих подозрений должен стать поход к врачу. Который либо опровергнет ваши тревоги, либо подтвердит их с помощью различных методов диагностики. Таких как, например: «Прослушивание» легких (опытный доктор на слух способен услышать пневмонию); Рентгеновский снимок (причем лучше делать снимок сразу в двух проекциях — спереди и сбоку — потому что на фронтальном снимке диагностировать точно воспаление в легких нередко мешает тень от сердца); Оценка общего состояние ребенка; Клинический анализ крови (который покажет не столько наличие воспаления в легких, сколько характер воспалительного процесса — вирусный, бактериальный, грибковый или смешанный). Внимание: любая болезнь может превратиться в воспаление легких у ребенка! В действительности, воспаление легких, как у детей, так и взрослых, может возникнуть не только вследствие первичного заражения или в ходе ОРВИ. При ослабленном иммунитете пневмонией может «окончиться» практически любое другое заболевание — будь то отравление, ожог, инфаркт, травма и что угодно другое. Оказывается, наши легкие имеют не только дыхательные функции. Медикам довно и доподлинно известно, что при большом списке заболеваний легкие берут на себя обязанности своебразного фильтра, который очищает кровь. Этот процесс фильтрации и очищения крови «включается» организмом автоматически при явных признаках нездоровья. И при этом процессе, естественно, отфильтрованные вредные вещества (бактерии, токсины, яды и т.п.) оседают на самом фильтре — то бишь на стенках легких — вызывая тем самым своего рода закупорку и временные проблемы с вентиляцией некоторых участков легких. Дальше — все по общей схеме: в тех участках легких, которые лишены вентиляции, вирусы, бактерии (а иногда и грибки) развивают бурную деятельность, вызывая воспаление. Именно поэтому нередко возникает ситуация, при которой болезнь, казалось бы на первый взгляд никак не связанная с системой дыхания, вдруг оборачивается пневмонией у ребенка. Пищевое отравление, ожог и даже перелом ноги — практически любое заболевание или травма могут обернуться в итоге воспалением легких. Потому что при малейшей «атаке» на наш организм (и детский в том числе) легкие начинают активно фильтровать кровь, пытаясь очистить ее от «вредителей». Продукты этой фильтрации — по сути своей «мусор», на время осевший в легких — нередко и провоцирует процесс воспаления. Антибиотики в превентивных целях: давать их детям или нет? Это один из наиболее частых вопросов, который интересует родителей, углядевших у своих ребятишек явные симптомы ОРВИ и осведомленных о том, что пневмония — наиболее частое осложнение любых респираторных заболеваний: может, имеет смысл начать давать ребенку антибиотики не с целью лечения уже существующей пневмонии, а как раз с целью ее предупреждения? Большинство современных педиатров в унисон твердят — нет, не имеет. И справедливо ссылаются на множественные медицинские исследования, подтвердившие, что на фоне протекания острой респираторной вирусной инфекции (ОРВИ) в организме ребенка антибиотики не обладают никакой профилактической пользой. Известный и популярный педиатр, доктор Е. О. Комаровский: «Более того — научно доказано, что прием антибиотиков с целью профилактики пневмонии не только не уменьшает шансы развития воспаления легких у ребенка, но наоборот — увеличивает их примерно в 9 раз!» Суть вот в чем: микробы, которые оседают на стенках легких ребенка, отнюдь не одинаковы по своей природе, но каждый из них может вызвать воспаление. Пока они находятся в легких все вместе, они борются не только за то, чтобы «прижиться» и начать размножаться (давая старт детской пневмонии), но также и сражаются друг с другом, будучи конкурентами между собой. Вовлеченные в конкурентное сражение за «место под солнцем», так или иначе все микробы ослабевают. Но как только мы начинаем давать ребенку антибиотики, лекарство подавляет деятельность части эти микробов, тем самым подспудно укрепляя позиции остальных — именно они, оказавшись «хозяевами» легких, в итоге и провоцируют начало пневмонии. Лечение пневмонии у детей Меж тем глупо было бы отрицать огромное и очень важное значение антибиотиков в лечении (не в профилактике, а именно в лечении!) бактериального воспаления легких у детей. Обратимся к статистике: До того, как антибиотики стали массово применяться в терапии против бактериального воспаления легких у детей, более 1/3 ребятишек, заболевших пневмонией, попросту умирали. Эта информация должна пригодиться тем родителям, кто принципиально отказывается давать своим детям антибактериальные препараты не только для профилактики пневмонии (тут их употребление и правда ни к месту и ни ко времени), но и для лечения воспаления легких. Причем даже в той ситуации, когда анализы явно подтверждают наличие у малыша бактериальной пневмонии легких. Однако, воспаление легких далеко не всегда носит бактериальный характер, поэтому имеет смысл четко определить, какая форма пневмонии чем лечится: Вирусная форма воспаления легких у детей, наиболее часто возникающая на фоне банального ОРВИ, проходит сама собой вместе с ОРВИ, и не требует никакой особой терапии. А это, напомним, около 60% всех случаев возникновения пневмонии у детей! Бактериальная форма пневмонии (это чуть меньше 40% от всех случаев заболевания воспалением легких) чаще всего требует применения курса антибиотиков, которые подбираются строго врачом и при наличии некоторых диагностических исследований: клинического анализа крови, рентгена, тщательной «прослушки» легких и т.п. Доктор Е. О. Комаровский: «Антибиотики — это весьма эффективное оружие против воспаления легких. Но это отнюдь не значит, что нужно палить из него направо и налево, и так же не значит, что стрелком должен быть кто-то из родителей или же аптекарь. Нет! Антибиотики должны назначаться врачом и только после постановки точного диагноза». Лечение грибковой пневмонии (иначе говоря пневмомикоза) — одной из самых опасных и редких форм воспаления легких — сводится, как правило, к применению сложных противогрибковых препаратов. Ободряющая статистика Как видно, причин к возникновению воспаления легких существует множество — пневмония может возникнуть как первичное бактериальное заражение (когда бактерии напрямую попадают в легкие), как осложнение в ходе ОРВИ, как следствие естественной фильтрации крови при любом другом заболевании. У новорожденных ребятишек нередко возникает аспирационное воспаление легких — когда малыш в ходе родов успевает наглотаться околоплодных вод. Тем не менее, при всей этой масштабности причин для возникновения пневмонии у детей, по-настоящему серьезное и опасное воспаление легких, требующее госпитализации и длительного лечения с помощью капельниц и инъекций, возникает лишь в 8-10 случаях из 100. Все остальные воспалительные процессы в легких либо проходят самостоятельно, либо успешно лечатся в домашних условиях. Полезная профилактика пневмонии у детей Профилактика воспаления легких — реальная, действенная и адекватная — не подразумевает употребления никаких лекарственных средств и препаратов, а сводится к тому, чтобы не допустить скопления и засыхания мокроты в легких. А значит, она сродни тем профилактическим мерам, которые обычно применяются и при заболевании ОРВИ: Никаких постельных режимов (чем меньше ребенок лежит, тем меньше застаивается слизь в дыхательных путях); Прохладный и влажный климат в детской (что попросту облегчает малышу сам процесс дыхания и не позволяет мокроте засыхать в легких); Обильное питье (избыток жидкости в организме прекрасно разжижает не только кровь, но и слизь в дыхательных путях, и в том числе — в легких). |
|
|
|
|
10
|
Дети - уход, воспитание, здоровье, развлечения / Детские болезни / Сопливое, но счастливое детство: как лечить насморк у детей
|
: Апрель 23, 2024, 16:18:55
|
 Насморк одолевает время от времени даже «идеально» здоровых и крепких детей. Поэтому уметь лечить насморк у ребенка правильно — «святая» обязанность всех без исключения родителей. Причем, под словом «лечить» подразумевается далеко не только использование лекарственных средств. Иногда простое изменение климата в детской способно «в два счета» устранить неприятные выделения из носа ребенка. Но в любом случае консультация с врачом важна! Способ лечения насморка напрямую зависит от того, что конкретно происходит в носу у малыша. Если выделения жидкие — справиться с ними легко и просто. Если же нос «забит», слизь в носовой полости — густая или засохшая, здесь уже план лечения совсем другой: нужно найти способ размягчить слизь, превратить ее в жидкость и удалить. Иными словами: Не дайте соплям засохнуть! Таково главное правило борьбы с насморком. Как лечить насморк у детей без лекарств В большинстве случаев насморк у детей является одним из симптомов ОРВИ, аллергии (так называемый аллергический ринит у детей) или… кардинально неправильного климата, в котором проживает ребенок. При гриппе (или прочих ОРВИ) насморк — это защитная реакция организма, направленная на борьбу с атакующими вирусами. Насморк в случае аллергии — это отек слизистых носовой полости и гортани. Естественно, в этих ситуациях разумнее всего использовать те или иные лекарственные препараты, о них мы поговорим чуть ниже. Однако, нос у ребенка может быть заложен и без какой-либо болезни, а даже потому, что в комнате, где проживает малыш, слишком теплый и сухой воздух. И в этом случае лечение насморка сводится лишь к тому, чтобы проветрить помещение и увлажнить воздух в нем. Летом достаточно просто открыть окно, особенно утром и вечером, когда на улице прохладно, и таким образом проветрить детскую. А что делать зимой, когда за окном — суровые морозы, а в квартирах — «шпарит» центральное отопление? В большинстве случаев насморк у детей является одним из симптомов ОРВИ, аллергии (так называемый аллергический ринит у детей) или… кардинально неправильного климата, в котором проживает ребенок. При гриппе (или прочих ОРВИ) насморк — это защитная реакция организма, направленная на борьбу с атакующими вирусами. Насморк в случае аллергии — это отек слизистых носовой полости и гортани. Естественно, в этих ситуациях разумнее всего использовать те или иные лекарственные препараты, о них мы поговорим чуть ниже. Однако, нос у ребенка может быть заложен и без какой-либо болезни, а даже потому, что в комнате, где проживает малыш, слишком теплый и сухой воздух. И в этом случае лечение насморка сводится лишь к тому, чтобы проветрить помещение и увлажнить воздух в нем. Летом достаточно просто открыть окно, особенно утром и вечером, когда на улице прохладно, и таким образом проветрить детскую. А что делать зимой, когда за окном — суровые морозы, а в квартирах — «шпарит» центральное отопление? Как увлажнить помещение зимой Увы, но зимой увлажнить воздух в помещении путем банального проветривания невозможно. Дело в том, что при низких температурах вода в воздухе практически не растворяется (та влажность, о которой объявляет метеопрогноз, не зря называется «относительной»). Поэтому открывая окно зимой, мы не повышаем влажность в комнате, а наоборот — понижаем ее. И есть только две вещи, которые могут действительно эффективно и при этом положительно влиять на микроклимат в помещении зимой — это регулятор на батареях (с помощью которого можно понизить интенсивность отопления) и любой бытовой пароувлажнитель воздуха. Идеальные условия для ребенка — температура воздуха около 21-22 °С, влажность воздуха около 65-70 %. Как вылечить насморк у ребенка: лекарственные способы Если говорить о насморке у детей до 6 лет (в том числе и о новорожденных), то в действительности родители довольно сильно ограничены в использовании лекарственных препаратов. Чаще всего педиатры рекомендуют мамам и папам только две основные категории средств — солевой раствор (он же физраствор) и сосудосуживающие капли. Начнем со второго. Сосудосуживающие препараты прекрасны своей быстротой — они действительно мгновенно избавляют ребенка от насморка. Но их существенный минус в том, что они обладают рядом побочных действий, а также вызывают привыкание. Однако, это отнюдь не повод от них открещиваться. Сосудосуживающие препараты незаменимы в некоторых острых ситуациях, и безусловно должны присутствовать в каждой домашней аптечке как средства неотложной помощи. Но родители должны точно знать, в каких случаях использование этих капель оправдано и необходимо, а в каких — лучше воздержаться от их применения. Показания для использования сосудосуживающих капель при насморке у детей: Существует 4 наиболее распространенных случая, в которых применение сосудосуживающих капель (независимо от возраста малыша) может не только устранить насморк, но и буквально спасти жизнь. Острая боль в ухе (риск развития отита). Как известно, основная причина возникновения отита — попадание густой слизи из носовой полости в евстахиеву трубу (то бишь — в слуховой проход). Это происходит при резком плаче, или когда малыш пытается высморкаться, а мама при этом чересчур плотно зажимает ему нос платком. Если при острой боли в ухе (что говорит о начале отита) закапать малышу в нос сосудосуживающие капли — она попадут в слуховой канал таким же образом, каким туда попали и сопли, велики шансы, что отит не разовьется вовсе. Отсутствие носового дыхания. Например, при ОРЗ. Дело в том, что постоянное дыхание через рот провоцирует засыхание слизи в дыхательных путях и приводит к потенциальным осложнениям. Зачастую достаточно всего одной ночи, в течение которой ребенок дышит только ртом, чтобы «дать старт» развитию бронхита или пневмонии. Затрудненное дыхание — и носовое, и через рот. То есть ситуации, когда малышу в принципе трудно дышать. Такие серьезные и внезапные проблемы с дыханием могут возникнуть, например, при астме, крупе или как симптом острой аллергической реакции. В этом случае речь идет не просто о сильном насморке, а о тяжелом отеке слизистых носа и гортани — когда воздух просто не может проникнуть в организм. Чтобы оперативно купировать отек и устранить дыхательную недостаточность, необходимо закапать несколько капель сосудосуживающего препарата и в носик малыша, и в рот. Затрудненное носовое дыхание на фоне высокой температуры (38, 5 °С и выше). Организм так устроен, что при высокой температуре мы начинаем дышать с удвоенной частотой. Если при этом у малыша затруднено дыхание через нос, то интенсивно вдыхая и выдыхая только через рот, он опять же получает риск пересушивания дыхательный путей и возникновения осложнений. Кроме того, сосудосуживающие лекарства применяются при лечении разного вида синуситов, однако в этом случае они используются строго по назначению врача. Лечение насморка у ребенка: адекватно ситуации Чтобы помочь ребенку избавиться от насморка, можно воспользоваться разными способами — все зависит, по большому счету, от двух условий: возраста ребенка и «качества» его соплей. Рассмотрим все возможные ситуации: Если малыш крошечный (новорожденный или грудничок до года, который еще не умеет сморкаться самостоятельно), а сопли жидкие — проще всего воспользоваться специальным аспиратором, или любым другим приспособлением для отсасывания жидкостей, коих в наше время в любой аптеке — десятки видов. Никаких особых лекарств в этом случае (без назначения врача) применять не нужно. По большому счету, здесь речь идет скорее об ухаживающей процедуре, нежели о лечебной. Если малыш крошечный (то есть такой, который еще не умеет сам сморкаться), а сопли — густые, то нужно либо воспользоваться сосудосуживающими каплями (показание — отсутствие носового дыхания), либо периодически закапывать ребенку в носик физиологический раствор, который постепенно превратит густые сопли — в жидкость. Ваша задача — не мешкая эту жидкость собрать аспиратором. Физиологический раствор (он же — солевой раствор) можно приобрести в аптеке, а можно приготовить самостоятельно: 1 ч.л. соли на 1 л воды. Этот раствор необходимо закапывать по 1-2 капельки в каждую ноздрю примерно каждые полчаса. Момент, когда густая слизь превратится в жидкость, вы вряд ли пропустите — из носа буквально потечет. Заметьте: применительно к малышам до года использовать спреи и аэрозоли нельзя! Только капли. Это обусловлено тем, что при «пшиканьи» спрея в нос новорожденному или грудничку, есть риск создать опасное давление в его слуховом проходе и повредить слух. Если ребенок уже способен высморкаться и у него тот самый насморк, что течет «в три ручья» — сморкайтесь чаще. Но по правилам! Когда подносите салфетку или платок к носу малыша и командуете «Дуй!», ни в коем случае не зажимайте ему нос этим платком слишком плотно. Иначе вы сами создаете ситуацию, при которой сопли «улетают» на высокой скорости в пазухи или в слуховой проход. Кстати, таким образом начинается 85% всех детских гайморитов и отитов. Как сморкаться правильно? Зажимайте поочередно каждую ноздрю. Если ребенок вполне способен сморкаться (от года и старше), но не может этого сделать, потому что нос «забит» — используйте тот же самый солевой раствор. Но в этом возрасте этот препарат можно уже применять и в виде спрея/ аэрозоли. Солевой раствор не только сделает густую слизь более жидкой, но и переместит ее из передних отделов носа — в задние. Откуда эта жидкость благополучно «уплывет» в пищевод. И не переживайте, что малыш буквально глотает сопли — ничего опасного в этом для его здоровья нет. Гораздо хуже, если слизь скапливается в носовой полости и провоцирует ребенка дышать ртом. Сосудосуживающие капли и солевой раствор: в какой последовательности применять? Сосудосуживающие капли и спреи работают почти мгновенно. Но чтобы результат случился, необходимо, чтобы лекарство проконтактировало со слизистой оболочной носа. Если эта слизистая покрыта слоем густой слизи (например, если нос сильно «забит» и даже высморкаться невозможно) — то лекарство просто не успевает возыметь действие, а просто стечет в пищевод. Поэтому сначала имеет смысл промыть нос солевым раствором (просто капайте или «пшикайте» его каждые 15-20 минут в нос ребенку) и когда заложенность носа хоть немного отступит — используйте сосудосуживающие средства. А затем, когда они восстановят дыхательную функцию носа, снова используйте физраствор в течение дня с интервалом примерно в 30 минут. Сомнительные или курьезные средства от насморка: нос ребенка — не место для экспериментов! Эффективными средствами от насморка, которые можно применять для лечения детей до 6 лет, являются на сегодняшний день: физраствор и сосудосуживающие препараты. О них мы уже рассказали. Меж тем, в быту родители нередко пытаются воздействовать на детский насморк весьма необычными средствами. Например: Грудное молоко. Одно из самых распространенных и нелепых заблуждений гласит, будто насморк у грудничка можно вылечить, закапав ему в носик грудное молоко матери. Это — миф! Капать грудное молоко в нос — нельзя. Это не только не помогает при насморке (в грудном молоке нет никаких веществ, способных убивать вирусы или бактерии), но и провоцирует его усиление. Потому что нет среды для размножения бактерий лучше, чем молоко — любое, в том числе и женское. Овощные соки. Как бы нелепо это ни выглядело, в действительности некоторые мамы и правда пытаются вылечить насморк у своего ребенка путем закапывания ему в нос свекольного, морковного, а иногда даже лукового соков. Любые попытки найти этому способу борьбы с насморком какое-либо разумное объяснение приводят лишь к фольклору, но никак не к науке. Насморк в ходе подобной манипуляции вряд ли пройдет, а вот аллергическая реакция на нее возникнуть может, и весьма вероятно. Антибиотики местного назначения. Применение антибиотиков при насморке бывает действительно адекватно лишь в очень редких случаях. И уж тем более нельзя выбирать этот метод лечения самостоятельно. Начнем с того, что антибиотики применяются лишь при лечении бактериальных инфекций. Выяснить природу насморка (вирусный он, или бактериальный) без помощи медиков вы однозначно не сможете. Одно это уже должно заставить вас воздержаться от использования антибиотиков против насморка, тем более — у маленького ребенка. Еще один аргумент: в настоящее время современная медицина допускает использование антибиотиков местного назначения только в двух случаях: для лечения гнойного отита и гнойного конъюнктивита. Как вылечить насморк у ребенка: резюме Подведем итоги. Чтобы устранить насморк у ребенка, существуют очень простые, доступные и эффективные способы: увлажнение помещения (которое устраняет пересыхание дыхательных путей), орошение полости носа с помощью солевого раствора, и в некоторых «сложных» случаях — закапывание в нос сосудосуживающих капель. |
|
|
|
|
11
|
Беременность и роды / Беременность / Всмятку или вкрутую? Какие яйца нельзя есть беременным женщинам
|
: Апрель 22, 2024, 16:24:38
|
 В начале беременности внутри у женщины приживается фактически «инородное тело»: оплодотворенная яйцеклетка прикрепляется к стенке матки, для организма это новое образование, которое он может начать отторгать. Иммунитет беременной временно падает, чтобы иммунные клетки не напали на зародыш, и в этот период беременная становится более уязвимой для инфекций (особенно пищевых), паразитов и бактерий, таких, как сальмонелла, которой часто бывают заражены сырые и недоваренные яйца. Они вызывают тяжелое отравление и опасны для матери и плода. Симптомы сальмоннелеза включают высокую температуру, рвоту, диарею и обезвоживание. При тяжелом течении могут вызвать выкидыш и преждевременные роды. Достаточная термообработка или пастеризация пищи уничтожают бактерии сальмонеллы (и других вредителей), поэтому беременным можно есть только как следует сваренные или хорошо пожаренные яйца. Беременным нельзя есть Сырые или недоваренные яйца (включая яйцо всмятку, яйцо-пашот или яичницу с непрожаренной серединкой и белком в виде слизи). Исключение – пастеризованные яйца. Блюда с сырыми или недоваренными яйцами в ресторанах, так как вы не сможете проверить, пастеризованы они или нет. Деликатесы с яйцами в составе или в основе (фаршированные яйца, салаты), если вы не видели, насколько тщательно их готовили, и если они простояли в тепле больше часа-двух. Эти блюда можно готовить дома самим, так вы будете уверены, что яйца в них обработаны с соблюдением норм безопасности. Можно ли жидкие яйца в беременность? Нет, только крутые! Чтобы уничтожить любые бактерии, яйца нужно варить до тех пор, пока желток и белок не станут твердыми. Во время беременности не ешьте и не пробуйте на вкус Яйца всмятку Яйца «в мешочек» Яйца пашот и бенедикт Соусы на основе сырых яиц: майонез, голландский соус, соус айоли, соус беарнез и заправка для салата Цезарь. Десерты с яйцами: д омашнее мороженое , муссы, безе, тирамису, гоголь-моголь Тесто (понимаем, что очень хочется попробовать во время готовки, но нельзя!) Напитки на основе сырых яиц (например, безалкогольный эгг-ног). Какие бывают исключения? Беременным можно есть майонез и подобные продукты только в том случае, если яйца в них пастеризованные. Это значит, что они нагреты до 60 градусов в течение 3-5 минут (выше 63 градусов яйца нагревать нельзя, иначе белок свернется). Информация об этом должна быть указана на этикетке. Также в магазинах сегодня можно встретить жидкие, замороженные и высушенные «яичные продукты», например, жидкие яичные белки в картонной упаковке, замороженные омлеты и яичный порошок, которые также пастеризуются. Пастеризация яиц распространена в Европе и Америке. Однако, Министерство сельского хозяйства США все же рекомендует беременным женщинам есть продукты только из приготовленных из яиц. Безопасны ли для беременных яйца вкрутую? Проверяем крутое яйцо на безопасность Убедитесь, что оно действительно сварено вкрутую, желток не подтекает, белок твердый. До состояния «вкрутую» яйца нужно варить не менее 12 минут с момента закипания. Сваренные яйца хранятся в холодильнике в скорлупе при температуре не больше 4 градусов, используйте их в течение недели после приготовления. Не ешьте яйца вкрутую, если они прлежали без холодильника больше 2 часов (в жару — больше 1 часа). Перед употреблением яйца из холодильника обязательно разогревайте хотя бы до 75 градусов. |
|
|
|
|
12
|
Беременность и роды / Беременность / Питание во время беременности: почему сыр может быть опасным
|
: Апрель 22, 2024, 14:24:05
|
 Можно ли беременным есть сыр? Большинство сыров можно есть во время беременности. Твёрдые сыры, такие как чеддер и пармезан, а также мягкие пастеризованные сыры безопасны в умеренных количествах. Пастеризация представляет собой нагревание молока до определённой температуры для уничтожения потенциально опасных бактерий. Сыр является хорошим источником кальция и белка, которые укрепляют кости и способствуют здоровому росту ребёнка в утробе женщины. Кусочек сыра вместе с цельнозерновыми крекерами (или другими сложными углеводами), может помочь устранить тошноту, повысить уровень энергии и настроение, избежать головной боли и улучшить сон. Однако меру знать надо. Поскольку в сыре также много натрия и насыщенных жиров. Одна порция сыра должна составлять 100 граммов — примерно, размером с большой палец. Врачи рекомендуют беременным женщинам употреблять в общей сложности три порции молочных продуктов, желательно с низким содержанием жира в день, которые помимо сыра включают молоко, йогурт, творог. Польза сыра для беременных Каждый вид сыра имеет свой уникальный состав. Разные сорта этого кисломолочного продукта отличаются процентом жирности и содержанием полезных веществ. Общие для большинства видов сыров полезные качества: высокое содержание белка, который является неотъемлемой частью крови, лимфы, а также участвует в формировании тканей эмбриона; способность повышать аппетит, что особенно важно при явлениях токсикоза у беременных; насыщенность витаминами группы В, которые отвечают за правильный рост плода, улучшают обменные процессы, увеличивают энергетические запасы организма; высокое содержание кальция, который укрепляет кости, улучшает состояние кожных покровов, ногтей и волос; низкое содержание лактозы, которая плохо переносится многими людьми; благоприятное влияние на мозговую деятельность; способность нормализовать давление и оказать успокоительное действие. Такие сорта сыра, как пошехонский и голландский, обладают высокой энергетической ценностью, поэтому их лучше употреблять во время завтрака. Сыр, изготовленный из молока яка, содержит фолиевую кислоту – важнейший элемент формирования всех систем и органов малыша, уменьшающий риск возникновения дефектов нервной трубки. Адыгейский сыр обладает пониженной жирностью, поэтому часто рекомендуется беременным женщинам, склонным к набору лишнего веса. Жирные сорта можно включать в меню при беременности, но они имеют низкое содержание витаминов Е и D. Эти витамины очень важны для правильного развития младенца в утробе матери, они участвуют в формировании его костной системы, предотвращают развитие внутриутробных аномалий, а также уменьшают риск преждевременных родов и выкидышей. Какой сыр лучше при беременности?1. Твёрдый сыр, например, чеддер, российский, пармезан, маасдам, гауда, эдам и чеддер — самый безопасный выбор во время беременности. Твёрдый сыр содержит меньше влаги, чем мягкий сыр, что снижает вероятность роста потенциально опасных бактерий, даже если он сделан из непастеризованного молока. 2. Пастеризованный мягкий сыр во время беременности — ещё один беспроигрышный вариант. Почти все сыры, которые продают в торговой сети, по умолчанию пастеризованы. Столкнуться с непастеризованным сыром можно на фермерском рынке или купить импортный сыр в продуктовом магазине. Во время беременности лучше покупать сыры с этикетками, которые производятся на фабриках, проверенных Роспотребнадзором. Безопасные мягкие сыры (если они пастеризованы) это: сливочный, творожный, фета, адыгейский, маскарпоне и филадельфия. 3. Безопасно есть любой сыр, нагретый до горячего пара, например, в пицце. Поскольку листерия растёт при низких температурах, а при высоких погибает. |
|
|
|
|
13
|
Беременность и роды / Беременность / Какие 3 анализа подскажут, сколько лет вы еще сможете родить
|
: Апрель 19, 2024, 11:27:27
|
 Принято считать, что фертильный возраст (когда появляется способность к рождению ребенка) наступает в 15 лет и завершается в 49. Но все-таки не всегда усредненные показатели актуальны, часто природа может сыграть по своим правилам. Кто-то сохраняет репродуктивную функцию и после 50 лет, медицина знает много примеров, когда женщины рожают после этого рубежа. А порой запас яйцеклеток может иссякнуть уже после 30 лет, в таком случае наступает ранний климакс. В среднем врачи рекомендуют решить вопрос с деторождением с 20 до 35 лет, то есть в раннем репродуктивном возрасте. А все потому, что после накапливаются различные заболевания, «поломки» в генах, и реальных шансов становится гораздо меньше. Врач акушер-гинеколог, гемостазиолог, к. м. н., специалист по невынашиванию беременности, основатель проекта «Империя здоровья» Хамани Надин ответила, какие 3 анализа подскажут, сколько лет вы еще сможете родить.Врач отметила, что для каждой женщины этот показатель индивидуален. Многое зависит от образа жизни, заболеваний, наследственности, перенесенных операций, а также других факторов. У одних женщин менопауза может начаться в 30 (преждевременная недостаточность яичников. — прим. Woman.ru), а у других и в 40 будет сохраняться достаточный запас фолликулов. Узнать потенциал вашего овариального запаса можно, пройдя 3 исследования. — Антимюллеров гормон (АМГ) указывает на фолликулярный запас яичников — количество фолликулов, которые потенциально могут перейти в активную фазу роста. Пиковых концентраций гормон достигает в 20–30 лет. Спад показателя отмечается после 30 лет. Свое существование он прекращает после наступления менопаузы. Уровень АМГ ниже 1,0 нг/мл указывает на снижение овариального резерва, то есть малое количество фолликулов. У молодых женщин низкий уровень АМГ может указывать на преждевременную недостаточность яичников, и это повод для скорейшего обращения к врачу. — Фолликулостимулирующий гормон (ФСГ) вырабатывается в гипофизе и способствует созреванию новых фолликулов в яичнике. Если уровень гормона слишком высок, это означает, что яичники реагируют на него слишком слабо и гипофиз пытается их сильнее стимулировать. В совокупности с низким АМГ это также говорит об истощении яичников. — УЗИ органов малого таза. Также помимо гормонов для комплексной оценки овариального резерва необходимо выполнить и УЗИ органов малого таза, которое следует проводить на 5–7 день менструального цикла. УЗИ покажет количество антральных фолликулов и состояние эндометрия. Пройдя эти исследования, можно понять, каким временем вы располагаете для реализации репродуктивных планов. |
|
|
|
|
14
|
Беременность и роды / Беременность / На какой день после зачатия тест показывает беременность?
|
: Апрель 19, 2024, 11:26:36
|
 Долгожданные две полоски на тесте на беременность для каждый женщины, мечтающей о ребенке, будут настоящим подарком. Но на какой день после зачатия тест показывает беременность? разбиваемся в этом вопросе с врачом акушером-гинекологом Анной Новоселовой, консультантом цифрового медицинского сервиса «Доктор рядом». Прежде небольшой экскурс в медицину. Тесты показывают беременность в том случае, если фиксируют в крови женщины хорионический гонадотропин (ХГЧ) — этот гормон вырабатывает внешняя оболочка зародыша. Однако, вы можете себя расстроить и получить стресс, если не знакомы со спецификой тест-системы и не знаете, на какой день стоит ждать результат. Главным правилом проведения тестов является то, что экспресс-метод не следует делать до наступления задержки менструации. Раньше просто нет смысла. «Гормон, определяющий беременность, хорионический гонадотропин состоит из двух субъединиц — альфа и бета. Мы определяем беременность при помощи Бета (β-ХГЧ). Для наблюдения за течением беременности используют также определение бета -субъединицы ХГЧ. Уровень бета-ХГЧ крови уже на 6-8 день после зачатия позволяет диагностировать беременность! То есть уже через неделю. Но надо знать, что концентрация β-ХГЧ в моче достигает диагностического уровня на 1-2 дня позже, чем в сыворотке крови. То есть, анализ крови может показать наличие беременности раньше». Раннее формирование эмбриона от яйцеклетки до внедрения в эндометрий У женщины может быть различный продолжительности менструальный цикл. Он считается от первого дня одной менструации до первого дня следующей. В менструальном цикле выделяют 2 фазы: овуляция и секреторная фаза. Вторая фаза всегда неизменна — это 12-14 дней. Если вы хотите зачать ребенка, то для этого есть 6 дней в месяц. Сам день овуляции и 5 дней до него. Расчет дней для зачатия Определите длительность цикла (от первого дня предыдущих менструаций до первого дня следующих). В норме он может колебаться от 21 до 38 дней, в среднем 28 дней. Наиболее благоприятные дни для зачатия — это сам день овуляции и 2-3 дня после него. Для того, чтобы правильно рассчитать дни зачатия, необходимо от длины цикла отнять продолжительной второй фазы. Это самое благоприятное время для наступления беременности. Овуляция и оплодотворение Некоторые женщины во время овуляции отмечают следующие симптомы: повышенное либидо, незначительные тянущие боли внизу живота, обильные слизистые выделения из половых путей, также могут быть сукровичные и белесые выделения. Период овуляции — самое «золотое» время для зачатия. После того, как факт свершился, оплодотворенная яйцеклетка двигается по маточной трубе и на 4 день попадает в матку, где через какое-то время погружается в эндометрий. И тут встает вопрос: когда же начинает вырабатываться гормон ХГЧ? «Ровно через 6-8 дней после оплодотворения. Например, если ваш цикл 28 дней, то на 22-24-ый день. Показатель ХЧГ очень стремительно растет и уже к первому дню задержки менструального цикла превосходит порог чувствительности тестов. Даже уровень ХГ=15 МЕ/ мл будет достаточным, чтобы увидеть две полоски». Как правильно пользоваться тестом Главное, соблюдать инструкцию по применению и строго ей следовать. Желательно проводить тест на утренней моче, а перед этим ограничить количество жидкости. Дело в том, что некоторые жидкости приводят к искусственному повышению концентрации В-ХГЧ по утрам. А вдруг тест ошибается? И такое тоже бывает. Если у женщины задержка, все признаки беременности, а тест отрицательный, то дело в уровне ХГ, нашего гормона. Достиг ли он своего значения для данного теста. Точно ли вы знаете, когда произошла овуляция и оплодотворение? И качество самого теста тоже немаловажно. Если вы сомневаетесь, то для получения убедительных данных лучше сдать кровь на В-ХГЧ. |
|
|
|
|
15
|
Дети - уход, воспитание, здоровье, развлечения / Детские болезни / У ребенка болит живот: какие причины и какое лечение?
|
: Апрель 18, 2024, 13:04:34
|
 С точки зрения педиатрии Корней Иванович, конечно, слегка приукрасил ситуацию — «взаправду» вылечить боль в животе у ребенка (пусть даже и у «ребенка» бегемота) с помощью шоколадки и похлопываний, увы, не получится. Придется подбирать «настоящее» и безопасное лекарство. Но средство от боли в животе можно только тогда подобрать правильно, когда вам точно ясна причина, почему у ребенка болит живот. А их — причин — как выясняется, насчитывается ни один десяток… Например, у новорожденных детей и у грудничков самая распространенная причина боли в животе — конечно же, младенческие колики. Около 70% всех младенцев страдает этим временным явлением и горько плачет во время приступов. Но, к счастью, колики у новорожденных и грудничков — напасть временная, и, как правило, они проходят сами по себе к возрасту 4-6 месяцев. Почему у ребенка болит живот: самые распространенные причины боли Итак, новорожденные и груднички, чаще всего плачут как раз от весьма специфической и сугубо младенческой напасти — от колик. А что же ребятишки постарше? Почему у этих детей болит живот? У детей постарше (начиная с возраста, когда в рацион ребенка вводят прикорм, а сам ребенок становится более «мобильным» и активным) среди групп причин боли в животе обычно значатся: Самая частая и наиболее распространенная причина, почему у ребенка болит живот, сводится к одному слову — запор. Напасть эта случается у ребятишек, в свою очередь, тоже по вине различных обстоятельств — теме запоров посвящена отдельная статья. Гастроэнтериты (то есть воспалительные заболевания желудка и/или тонкой кишки). Наибольшую боль ребятишкам причиняют кишечные инфекции, причем как вирусные (самая распространенная из них — ротавирус), так и бактериальные (например, дизентерия). Особенности питания (малыш съел некачественный продукт, вызвавший диарею, или какой-то из продуктов спровоцировал аллергическую реакцию, или просто — ребенок съел намного больше, чем способен переварить и т.п). Отравление ядами и лекарствами (например, большинство антибиотиков могут вызывать несильные боли в животе у детей). Болезни хирургического «характера», например: непроходимость кишечника, аппендицит, язва, грыжа и другие. Как узнать: вызвана ли боль в животе у ребенка каким-то серьезным заболеванием, требующим госпитализации? Это факт — чаще всего животы у ребятишек болят от колик (если они еще совсем груднички) и от запоров (если их возраст уже «перевалил» за 6-12 месяцев). Чуть реже — от кишечных инфекций (вроде ротавируса) и банальных пищеварительных расстройств (съел «не то» или съел слишком много чего-то…). Остальные же причины, почему у ребенка болит живот, встречаются и того реже. Однако, когда наш малыш, согнувшись пополам, плачет от боли в животе, мы обычно воображаем себе напасти куда более серьезные — может, у ребенка острый аппендицит? Или он отравился ядом? А вдруг у него язва, гастрит или грыжа? Одним словом, родительское воображение молниеносно рисует мрачную картину в самых «черных красках»… Но в действительности, такие опасные и острые боли в животе, которые реально могут свидетельствовать о серьезных заболеваниях, требующих срочной врачебной помощи, можно определить по некоторым особым маркерам (признакам). Наиболее явный и простой из них — точное место локализации боли. В подавляющем большинстве случаев детки, говорящие, что у них «болит животик», показывают при этом на область пупка. И это — в определенном смысле хороший знак! Запомните: чем дальше от области пупка располагается то место, которое «со слов» малыша у него болит — тем быстрее надо вызывать врача. Особенно — если ребенок хватается ручками за бок (любой) и говорит, что там сильно болит. В этом случае немедленно звоните в скорую. Однако есть и другие симптомы, связанные с болью в животе, которые требуют срочного медицинского вмешательства. Итак: У ребенка болит живот: в каких случаях необходимо срочно найти врача У ребенка болит живот, но боль находится не в области пупка; Боль длится более 24 часов; Если боль в животе сопровождается одним или несколькими следующими симптомами: у ребенка выступил холодный пот, а кожа стала бледного цвета; у ребенка резко повысилась температура; в кале или в рвоте появилась кровь (причем любое количество — даже одной капли уже достаточно, чтобы «лететь» к врачу!); на теле ребенка показалась сыпь; малышу стало больно писать (болезненные мочеиспускания); ребенка рвет и рвота желтого, зеленого или черного цвета; малыш стал очень вялым, сонным, отказывается не только от еды, но и от питья. у мальчиков — боль в животе сочетается с болью в области паха или яичек. если у ребенка болит живот, но боль не постоянная, а эпизодическая, и при этом она сочетается с диареей, которая длится уже более 72 часов, либо сочетается с рвотой, которая не проходит уже более суток. Родителям очень важно знать, что если у ребенка случилась рвота, то самостоятельно ни в коем случае нельзя использовать противорвотные препараты. Никакие и ни при каких условиях! Абсолютное большинство случаев боли в животе у ребенка, которые не входят в этот список (то есть боль локализуется именно в области пупка и она не сопровождается вышеперечисленными признаками) не требует медицинского вмешательства. И тем не менее — боль ведь никто не отменял! Ребенок действительно страдает от того, что у него болит живот. Как в таких случаях ему помочь (коль уж вы определили, что в неотложной врачебной помощи он не нуждается)? Как избавить ребенка от боли в животе Естественно, в первую очередь меры помощи ребенку, у которого болит живот, будут соответствовать тому, почему эти боли появились. Иначе говоря, причина всегда определяет лечение. Выясните, нет ли у малыша запора. И если есть — дайте средство от запора. Прекратите ребенка кормить. Если боль появилась на фоне введения в программу прикорма нового продукта — срочно отмените этот продукт. Введите режим обильного питья. В идеале нужно давать пить специальные средства для пероральной регидратации (продаются в аптеках), которые восстановят водно-солевой баланс в организме ребенка. Нет таковых — давайте чистую негазированную воду. Ни в коем случае нельзя давать: сладкую газировку (любой лимонад и «шипучку»), любые фруктовые соки и молочные напитки. Крайне распространенный способ родительской помощи, когда у ребенка болит живот — грелка. Однако, в некоторых ситуациях (например, при любом воспалительном процессе) грелка при болях в животе может вызвать резкое ухудшение состояния. Поэтому грелку на живот может назначить только врач, и только — после постановки точного диагноза. У ребенка болит живот и поднялась температура: что это значит? Если у ребенка болит живот и при этом наблюдается высокая температура, это дает большие шансы заподозрить у ребенка кишечную инфекцию. Кстати, помимо роста температуры, здесь могут быть и другие симптомы, например — массовых характер заболевания. При кишечных инфекциях люди (в том числе и дети) никогда не болеют по одиночке — подобные болезни всегда носят массовый характер. Поэтому, если вы знаете, что в детском садике или в школе выявились случаи какой-либо кишечной инфекции, и ваш малыш стал жаловаться на боли в животе и на жар — есть огромная вероятность, что он тоже «подобрал» инфекцию «по цепочке»… юбую инфекционную болезнь необходимо незамедлительно лечить, тем паче — кишечную инфекцию. Однако, мы уже говорили несколько сотен раз — только квалифицированный врач в праве поставить диагноз ребенку, у которого заподозрили инфекцию. И только он, полагаясь на диагноз, способен максимально правильно составить план лечения. Таким образом, если ваш ребенок пожаловался на боли в животе и при этом у него резко повысилась температура — немедленно обращайтесь за врачебной помощью. Кстати, интересный факт: большинство наиболее опасных заболеваний, при которых обычно сильно болит живот, и которые требуют срочного хирургического вмешательства, никогда не сопровождаются повышенной температурой. Оказывается, жар охотно «составляет компанию» инфекциям, но почти всегда держится в стороне от хирургических заболеваний. Итак, резюмируем: у абсолютного большинства детей время от времени случаются боли в животе. Наиболее часто причиной тому становятся запоры или некие проблемы с питанием. Особо пугаться таких болей не надо — они проходят (и чаще всего — проходят быстро), не требуют никакой серьезной терапии и даже более того — зачастую даже не требуют осмотра врача. Но в то же время, иногда у ребенка может болеть живот как раз потому, что его «атаковала» очень серьезная и опасная болезнь. В этом случае ваше своевременное обращение за медицинской помощью может буквально спасти ребенку жизнь. Мы подробно перечислили особые маркеры (сопутствующие симптомы), которые и служат сигналом к активным действиям с вашей стороны — везите ребенка в больницу, вызывайте скорую и т.п. Если вы будете вести себя осмотрительно и разумно — не паниковать там, где для этого нет никакого повода, и наоборот — действовать решительно в ситуациях, когда от этого зависит жизнь и здоровье ребенка, никакая болезнь не сможет одолеть ни вас, ни вашего ребенка. |
|
|
|
|














